Aime et Synapse l’ECG avec Dr Synapse
Tachycardies
supra-ventriculaires
Définition
Tachycardie au dessus de la bifurcation du faisceau de His classé par le circuit emprunté et le mécanisme éléctrophysiologique :
1 – Tachycardie sinusale
2 – Tachycardie atriale
3 – Tachycardie atrio-ventriculaire
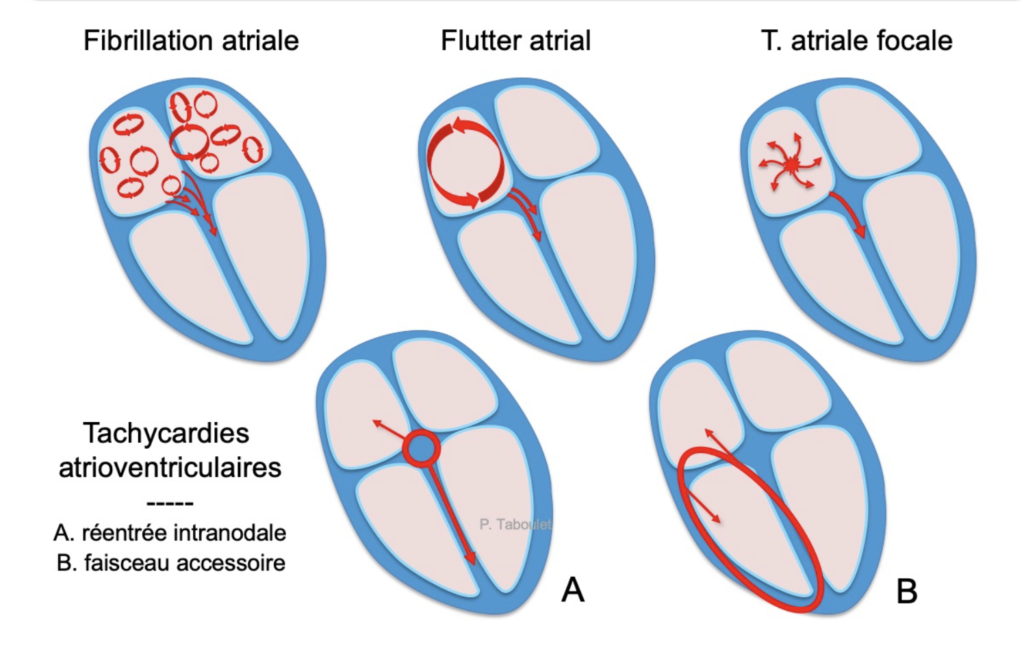
Très beau dessin des tachycardies atriale & atrio-ventriculaire par le Dr Pierre Taboulet
Référence : www.e-cardiogram.com
1 - Tachycardie sinusale
Définition :
Rythme sinusal avec une FC > 100 bpm chez l’adulte mais ne dépassant pas habituellement 180 bpm chez l’adulte
Causes :
Non médicamenteuses : exercice, douleur, anxiété, hypovolémie, hypoxie, pyrexie, anémie, E.P, tamponade, hyperthyroïdie, sevrage.
Médicamenteuses : beta-agoniste (adrénaline, isoprénaline, salbutamol, dobutamine), sympathomimétiques (amphétamines, cocaine, methylphenidate), antimuscariniques (anti-histaminiques, tricycliques, carbamazépine, atropine), autres (cafféine, theophylline, marijuana).
Inappropriée : pas de cause retrouvée, souvent chez les jeunes femmes, si persistance des symptômes nous suggérons un traitement par bêta bloquants +/- ivabradine.
ECG trop rapide et si on zoomait …
Référence : www.liftl.com
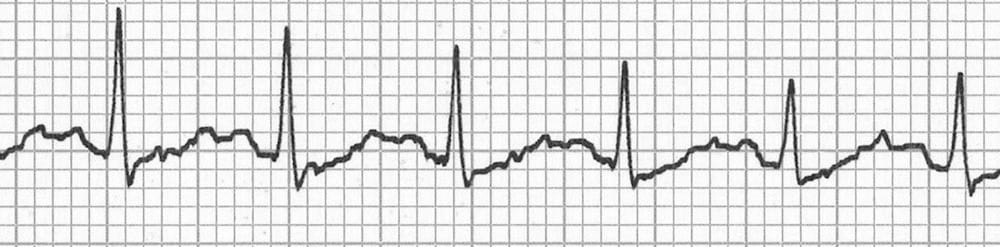
On dirait les deux bosses d’un chameau la 1er bosse c’est l’onde T la deuxième l’onde P -> c’est une tachycardie sinusale
2 - Tachycardies atriales
Définition :
Tachycardies supra-ventriculaires non sinusales à point de départ atrial droit ou gauche, afin de différentier les différentes tachycardies atriales il faut analyser l’activité atriale et le mécanisme éléctro-physiologique :
a) Fibrillation atriale
b) Flutter atrial
c) Tachycardie atriale focale (TAF) ou multifocale
Il est important de savoir que ces trois entités peuvent se chevaucher et passer de l’un à l’autre
Astuce pour différentier les types de tachycardie :
-> ANALYSE L’ONDE P : sinusale ? ectopique ? fibrillation atriale ? onde F de flutter ?
-> analyse l’activité ventriculaire MAIS trompeuse si conduction AV variable (le flutter ou la TAF peuvent devenir irrégulier) ou le QRS large qui masque l’activité atriale
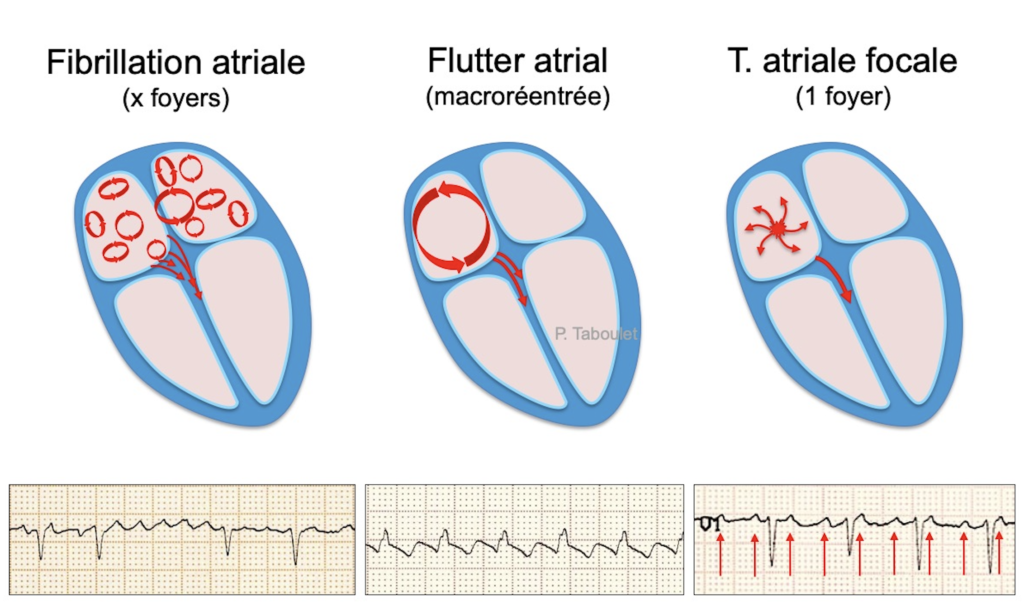
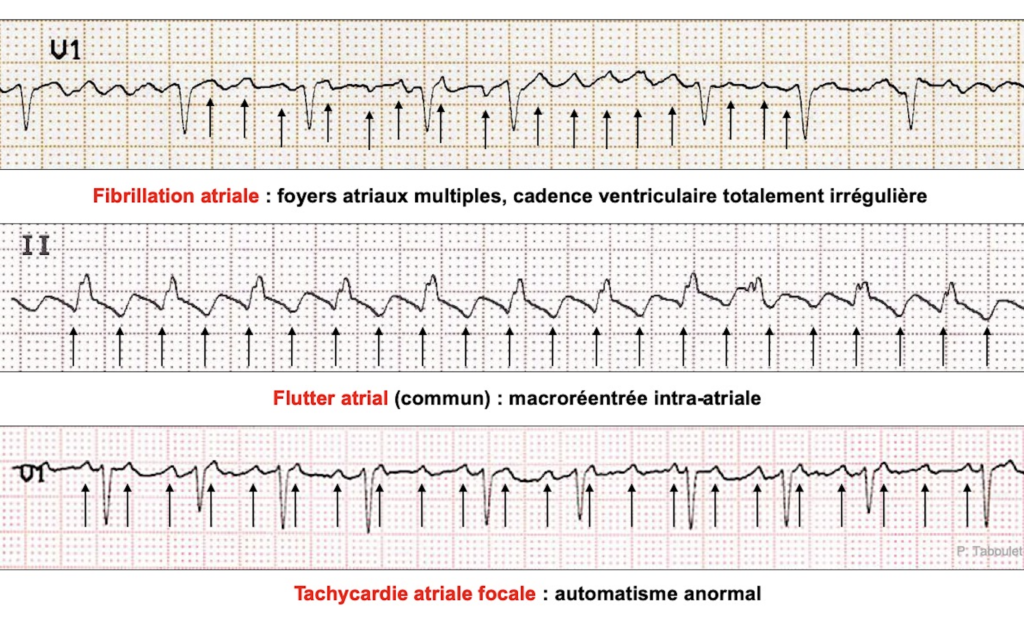
ECG et images issus de https://www.e-cardiogram.com – Dr Pierre Taboulet
2 a - Fibrillation atriale (FA)
Tachycardie atriale causée par une activité éléctrique atriale anarchique, également appelée Arythmie Complète par Fibrillation Atriale (ACFA). C’est des circuits de microréentrée causées par de la fibrose atriale ou foyer ectopiques dans oreillettes / v. pulmonaires. Très fréquente (1er TSV), avec une prévalence qui augmente avec l’âge (10% après 80 ans).
La classification de la FA en fonction sa durée :
Premier diagnostic : premier diagnostic qu’importe la durée, la présence ou la sévérité des symptômes
– Paroxystique : qui se résout spontanément ou après une intervention dans les 7 jours (J) du début
– Persistante : qui se poursuit au delà de 7 J, ceci inclus les épisodes qui se terminent avec une cardioversion après 7 J
– Persistante longue durée : plus de 12 mois avec toujours une attitude de recherche de contrôle du rythme
– Permanente : attitude thérapeutique du médecin et du patient de ne pas chercher à maintenir un rythme sinusal
Etiologies de la FA :
– Isolée : favorisée par l’effort ou l’hypertonie vagale souvent chez le moins de 60 ans sans maladie cardio-pulmonaire
– Cardiaque : ischémie, valvulopathie mitrale, HTA, cardiomyopathie, péricardite, myocardite, chir. coeur, cathéters oreillette
– Extra-cardiaque : infectieux, hypokaliémie, apnée du sommeil, hyperthyroïdie, acidose, hypothermie, embolie pulmonaire, intoxication bêta-adrénergique (cocaine, amphétamine…), neurogène, alcool
Critères ECG de la FA “parfaite” :
1 – Absence d‘onde P
2 – Atriogramme qui varie de 350 à 600 bpm, ça ressemble à des ondulations de la ligne de base quelques fois à peine visible (FA vieillis), quelques fois observées juste en V1
3 – Intervalle R-R irrégulièrement irréguliers difficile à voir si FA rapide, BAV3, Bitachycardie, stimulateur cardiaque
4 – Rapide 100 à 150 bpm voir très rapide 200bpm si stimulation adrénergique intense (sepsis, hypovolémie, insuffisance cardiaque, hyperthyroïdie, hypoxie) voir très très rapide si pré-excitation par un faisceau accessoire. MAIS la FA peut être lente si FA chronique, sujet âgé, médoc déprimant le noeud AV (bêtabloquants, digitalique, amiodarone) ou maladie de l’oreillette.
5 – QRS fin MAIS le QRS peut être large si bloc de branche, aberration ventriculaire, préexcitation ou rythme infranodal associé
-> La FA généralement est plus lente que les autres TSV grâce au rôle ralentisseur du noeud AV
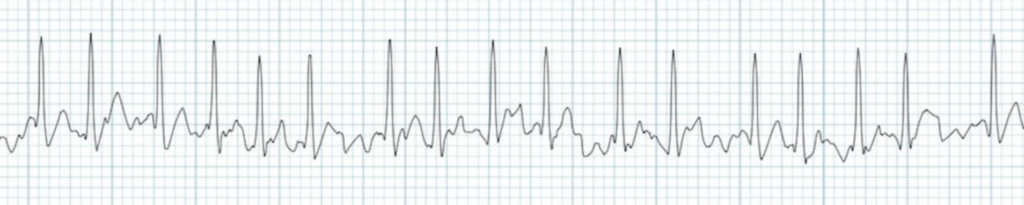
C’est l’heure de s’entrainer 😀
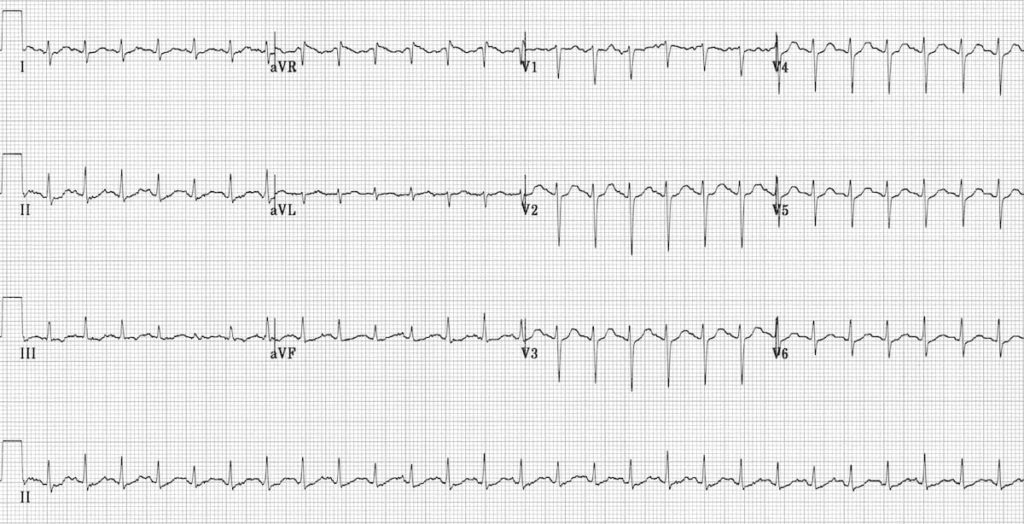
ECG 1 – https://litfl.com
1 – Absence d’onde P
2 – Atriogramme sur la dérivation V1 > 300bpm avec ondulation de la ligne de base
3 – Intervalle RR irrégulièrement irrégulier
4 – Rapide
5 – QRS fin
Présence d’une dépression du segment ST V6, DII, DIII, AvF qui peut être causée par la digoxine ou de l’ischémie
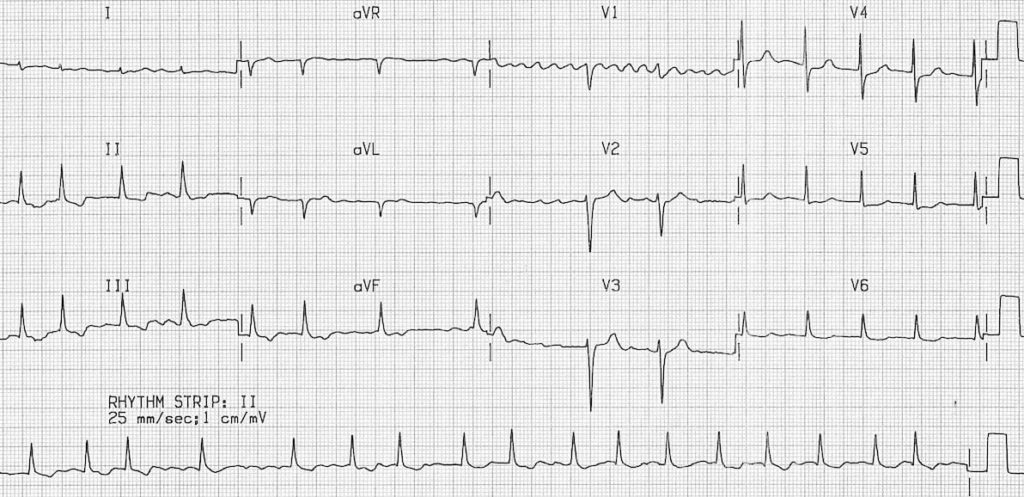
ECG 2 – https://litfl.com
1 – Absence d’onde P
2 – Pas d’atriogramme clairement visible, minime ondulation de la ligne de base en V1 pour les plus fort 😉
3 – Intervalle RR irrégulier
4 – Rapide
5 – QRS fin
ECG 3 – https://litfl.com
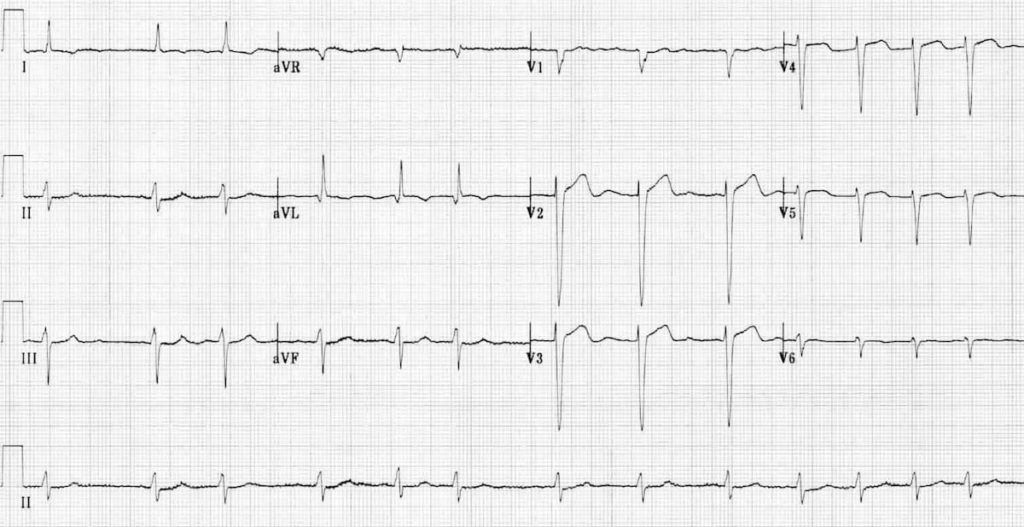
1 – Absence d’onde P
2 – Atriogramme > 300 bpm avec ondulation de la ligne de base visible en V1
3 – Intervalle RR irrégulier
4 – Rapide
5 – QRS fin
ECG 4 – https://litfl.com
Yes
1 – Absence d’onde P
2 – Fine ondulation de la ligne de base en V1
3 – Intervalle RR irrégulier
4 – Non rapide, soit le patient est traité par un médicament qui ralentis le noeud AV (Digoxine, bêta-bloquant, vérapamil/diltiazem) ou présence d’une maladie du sinus associée
5 – QRS fin
Remarque la présence d’un sous décalage du segment ST avec onde T négative causé par l’ischémie ou la digoxine
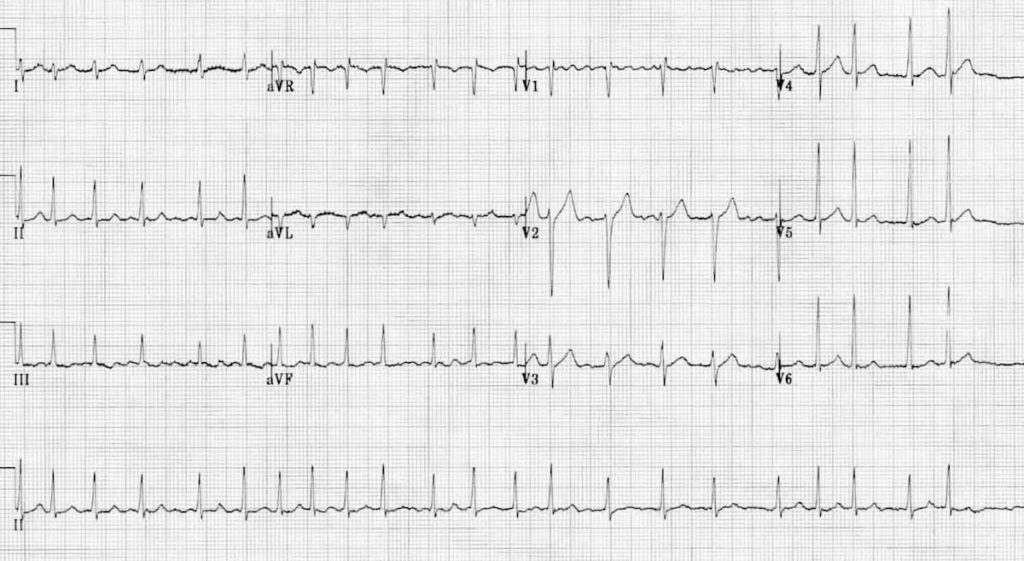
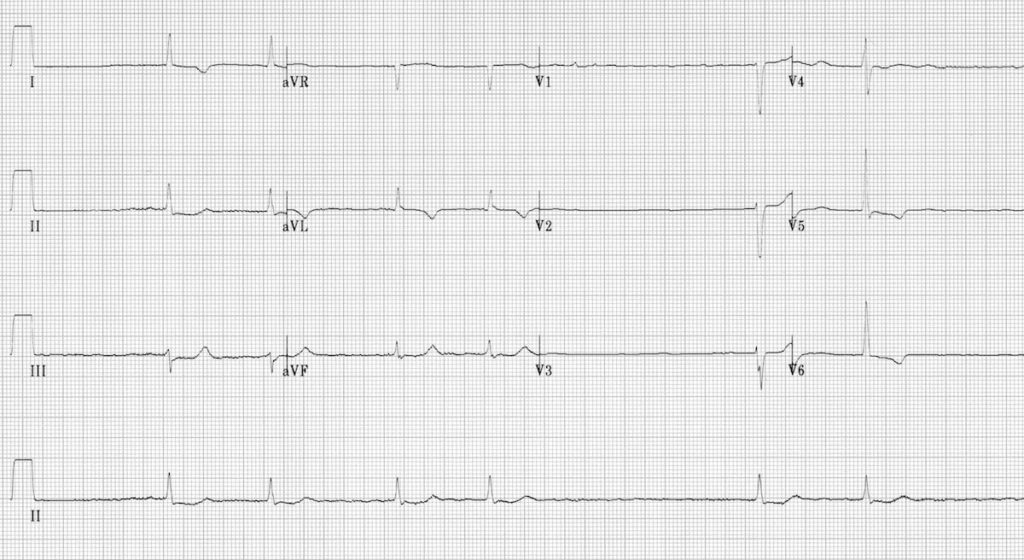
ECG 5 – https://litfl.com
Qu’est ce que t’en pense ?
C’est une FA oui
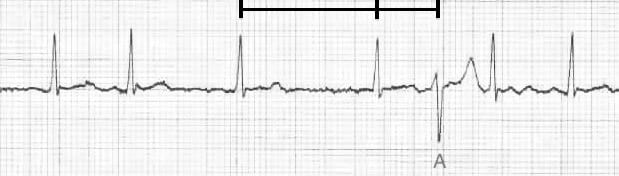
Sur cet ECG il y a 2 aberration de conduction chacun est précédé d’abord par un intervalle RR long (entre les 2 QRS “normaux”) suivi d’un intervalle RR plus court (entre le QRS normal et l’aberration)
C’est le phénomène d’ASHMAN, il survient typiquement lors de la FA
-> Ce phénomène survient lorsqu’on a un long intervalle RR, la prochaine période réfractaire devient plus longue et si un stimuli supra-ventriculaire survient alors que le système His-Purkinje est dans la période réfractaire, le battement survient apparaitra anormal avec aspect de BBdt (la période réfractaire de la branche droite est légèrement plus longue que la gauche)
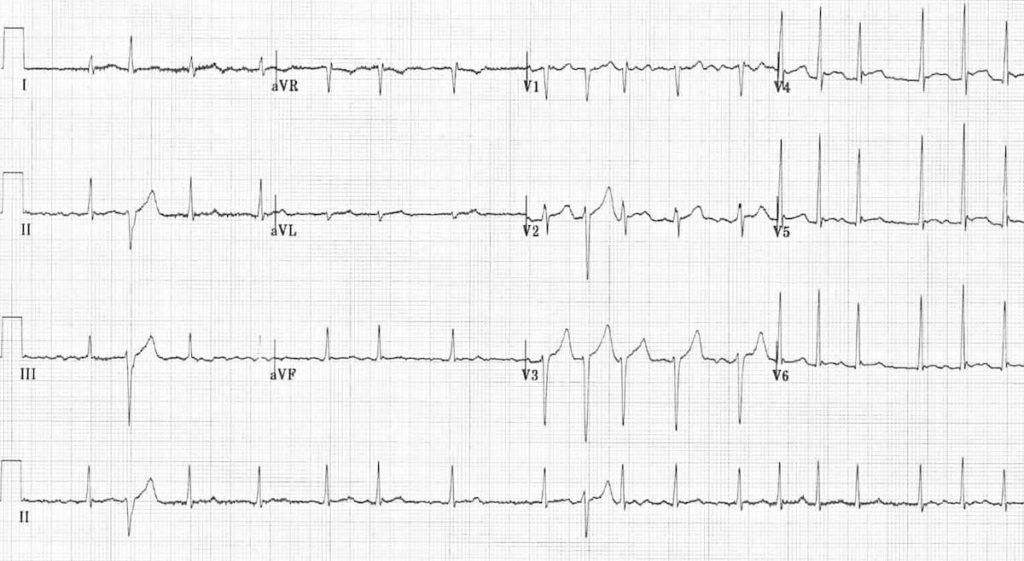
ECG 6 : https://www.e-cardiogram.com/
C’est une FA bien sûr
1 – Absence d’onde P
2 – Pas d’ondulation de la ligne de base visible
3 – Intervalle RR semble régulier quoi que …
4 – Très rapide probable présence d’une stimulation adrénergique importante (serais, hypovolémie …)
5 – QRS fin
2 b- Flutter atrial
Tachycardie supra-ventriculaire dont l’ECG ressemble à un battement d’aile d’oiseau “flutter” causée par un macro-circuit de re-entré au niveau de l’oreillette droite, le diamètre du circuit de ré-entrée correspond à la taille de l’oreillette avec une fréquence atriale autour de 300 bpm.
Nous classifions le flutter atrial essentiellement en 2 catégories : typique et atypique
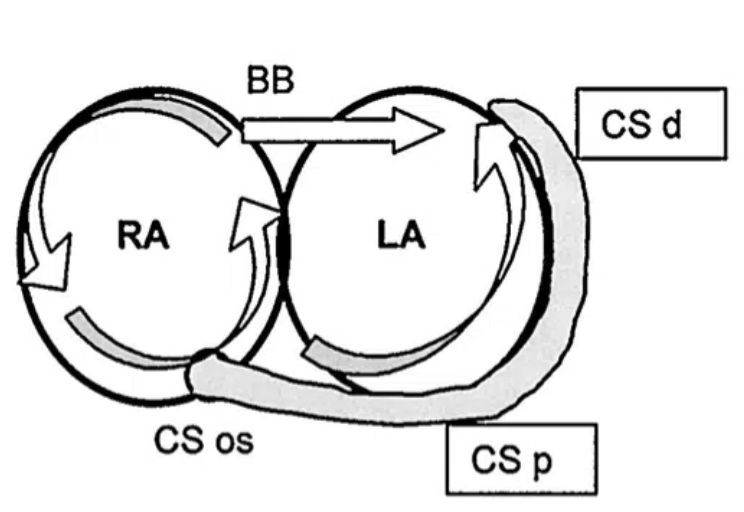
Le schéma ci-dessus représente le mécanisme le plus fréquent avec un flutter atrial “typique” qui est ANTI-HORAIRE :
1 – Re-entrée ANTI-HORAIRE à partir de l’oreillette droite (RA).
2 – Conduction vers l’oreillette gauche (LA) à partir de l’ostium du sinus coronaire (CS os) en premier (car boucle Anti-horaire) puis du faisceau de Bachman (BB)
3 – L’activation de l’oreillette gauche se fait alors de façon rétrograde, à l’ECG t’auras alors des onde négatives de flutter sur les dérivations inférieures
Référence : https://litfl.com
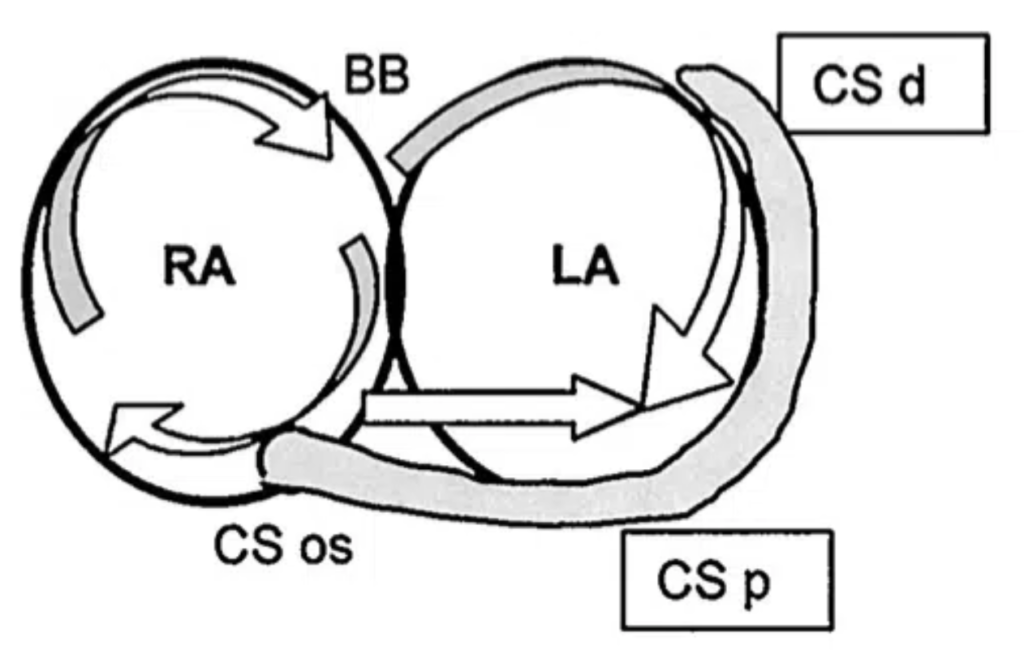
Ici c’est un flutter atrial “atypique” qui est HORAIRE :
1 – Re-entrée HORAIRE à partir de l’oreillette droite (RA).
2 – Conduction vers l’oreillette gauche (LA) à partir du faisceau de Bachman (BB) en premier (car boucle horaire) puis l’ostium du sinus coronaire (CS os)
3 – L’activation de l’oreillette gauche se fait alors de façon rétrograde, à l’ECG t’auras alors des onde positives de flutter sur les dérivation inférieures
Référence : https://litfl.com
Et ça donne ça à l’ECG avec un aspect des ondes de flutter en dent de scie (Référence : https://litfl.com)
Classification du flutter en fonction de la fréquence ventriculaire déterminée par le “degré de blocage AV” des ondes F (300 bpm) :
– Flutter 2:1 une onde F conduit sur deux -> FC = 300/2 = 150 bpm
– Flutter 3:1 une onde F conduit sur trois -> FC = 300/3 = 100 bpm
– Flutter 4:1 une onde F conduit sur quatre -> FC = 300/4 = 75 bpm
– Flutter 1:1 toutes les F conduisent -> FC = 300/1 = 300 bpm à cause d’une stimulation sympathique ou d’un faisceau accessoire
– Flutter à bloc variable -> FC variable en fonction de la conduction du noeud AV
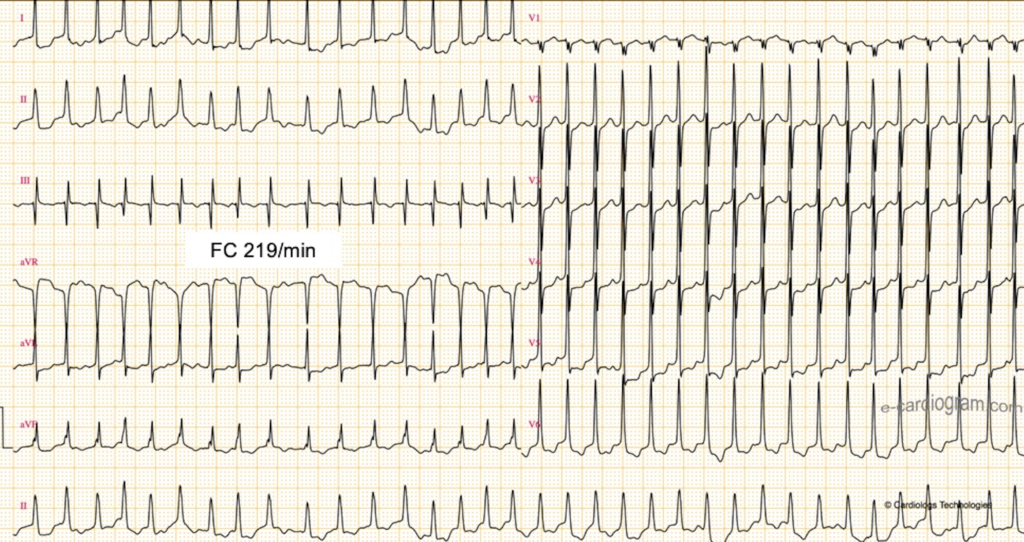
ECG 1 : https://litfl.com
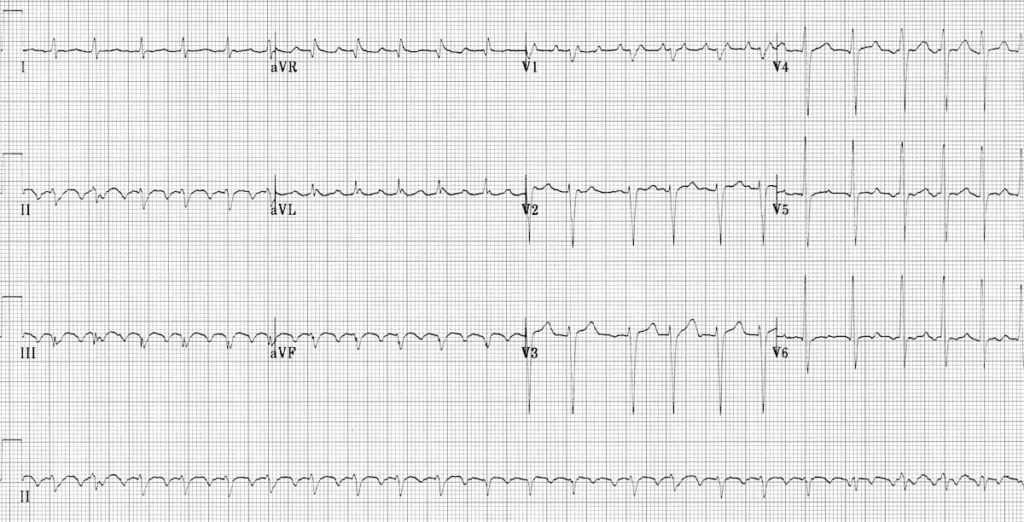
C’est un flutter typique antihoraire 2/1
– Les ondes F sont à une fréquence de 300 bpm
– Les ondes F sont négatives en inférieur (DII, DIII, AvF) et positives en V1
– La fréquence cardiaque est à 150 (300/2) bpm, une onde F sur deux conduit
Note l’irrégularité occasionnelle en V1-2-3 avec alternance avec un flutter 3/1
ECG 2 : https://litfl.com
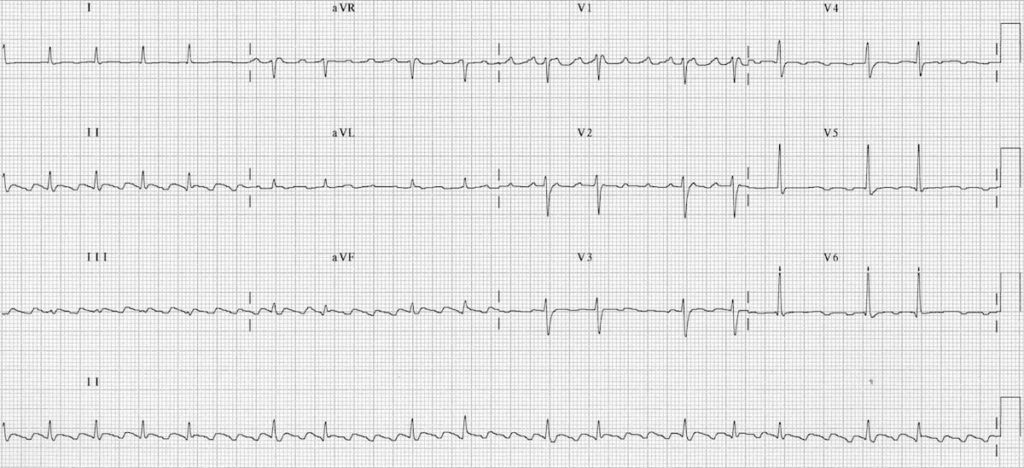
Flutter à bloc variable typique
- Ondes F négatives en inférieur, positives en V1 avec une fréquence de 300 bpm
- Conduction variable entre 2:1 et 4:1
ECG 3 : https://litfl.com
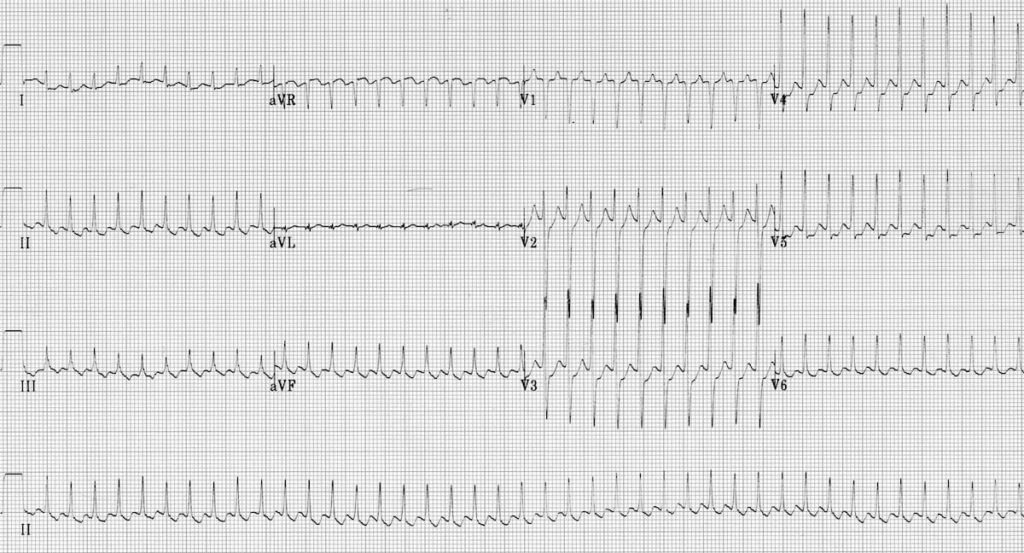
La fréquence cardiaque est trop rapide à peu près à 300 bpm
-> Ici ne perd pas ton temps à essayer de voir c’est quoi exactement car c’est d’office mal toléré -> Choc éléctrique
ECG 4 : https://litfl.com
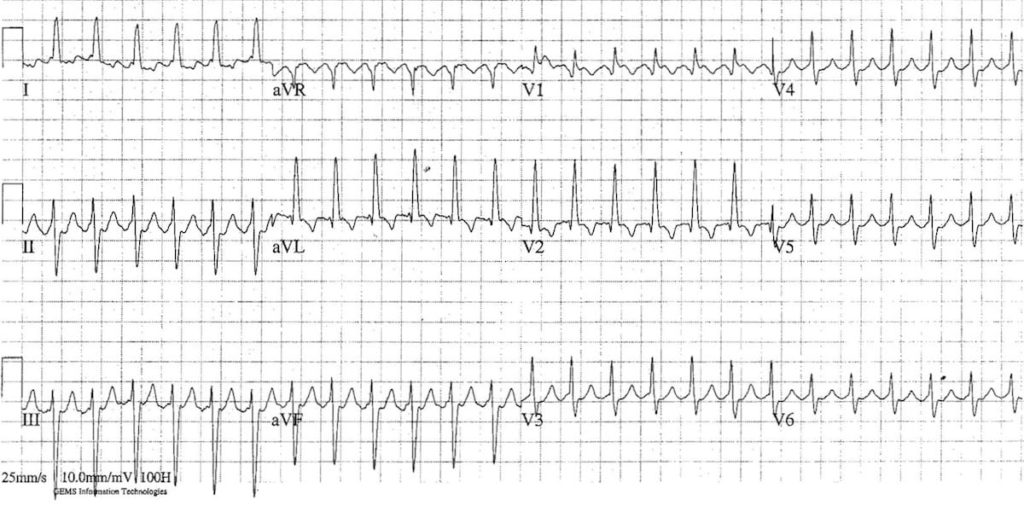
C’est une tachycardie supraventriculaire (TSV) car les QRS sont fins
Sincèrement sur cet ECG même si la FC est à 150 bpm c’est difficile de voir les ondes F, on faisant attention on peut voir les ondes F négatives en dents de scie sur la dérivation V1 -> Flutter 2:1 atypique – horaire
Mais si t’es pas sur tu peux toujours essayer l’Adénosine
Deux petits trucs pour différencier entre les différents types de TSV (FC + ralentir la FC)
1 – Fréquence cardiaque :
– Tachycardie sinusale : FC varie
– Tachycardies atrio-ventriculaires : FC entre 170 et 250 bpm
2 – Ralentir la FC (massage sino-carotidien, valsalva, ou Adénosine) :
– Tachycardies atrioventriculaires va souvent se réduire en rythme sinusal
– Flutter, FA ou tachycardie sinusale, ralentir la fréquence va démasque le rythme
ECG 5 : https://litfl.com
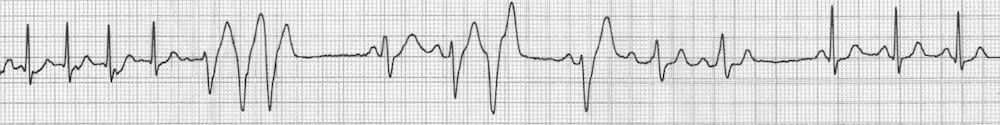
TSV après adénosine -> Tachycardie atrio-ventriculaire intra-nodale qui passe en rythme sinusal
ECG 6 : https://litfl.com
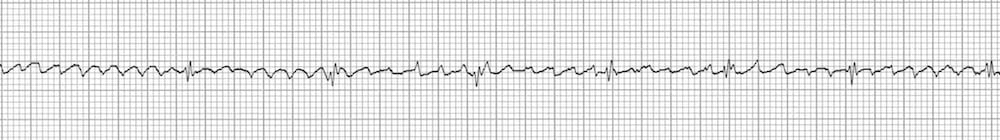
TSV après adénosine -> Flutter avec des dents de scie
2 c - Tachycardie atriale focale / multifocale
Définition :
C’est une TSV ayant pour origine un seul foyer atrial mais en dehors du noeud sinusal.
Afin de faire le diagnostic il faut étudier l’aspect de l’onde P, ratio P/QRS, intervalle RP
Aspect de l’onde P :
– Fréquence atriale entre 130 et 250 bpm.
– Activité atriale monomorphe avec retour à la ligne iso-électrique entre 2 ondes P (pas pour le flutter – critère majeur).
– Onde P différentes des ondes P sinusales… MAIS ça peut ressemble à une P sinusale si foyer proche du noeud sinusal
– Si onde P + DI et – en V1 -> origine oreillette droite
– Si onde P – DI et + en V1 -> origine oreillette gauche
– Si onde P + dérivations inférieures -> origine supérieure
– Si onde P – dérivations inférieures -> origine caudale
Ratio P/QRS :
– Souvent P/QRS = 1
– Si P/QRS > 1 ça permet d’écarter le diagnostic de tachycardie jonctionnelle
– Si P/QRS = 2 difficile de faire la différence avec un flutter
Intervalle RP souvent long

ECG 1 : https://litfl.com

- P/QRS = 1
- RP long
- Onde P négative en DI et positive en V1 -> issue de l’oreillette gauche
- Aspect de l’onde P négative en inférieur -> issu de la partie supérieure de l’oreillette gauche
ECG : 2 https://litfl.com/
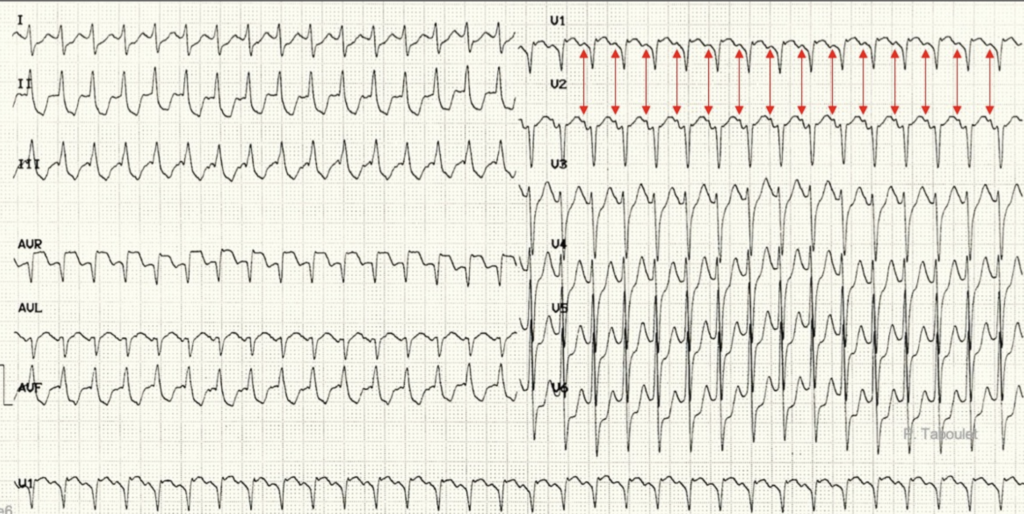
Juste sur cet ECG on ne saura pas faire le diagnostic avec certitude car la FC est trop rapide régulière avec un QRS un peu large, si QRS large il faut penser en 1er à la TV
1 – Fait appel à l’Algorithme de Brugada de la TV :
a-> Est ce qu’il y a une onde R ou une onde S seule dans les dérivation antérieures ? Non
b-> Est ce que l’intervalle entre le R et le S est supérieur à 100ms dans n’importe quelle dérivation ? Non
c-> Est ce qu’il y a une dissociation AV ? Non
d-> Est ce que les dérivations antérieures ont un aspect de TV ? Non
Ok déjà c’est pas une TV -> donc c’est une tachycardie supra-ventriculaire
2 – Quelle est la fréquence cardiaque ?
120-180 bpm -> tachycardie sinusale
> 180 bpm -> tachycardie atriale ou atrioventriculaire
2 – Est-ce que t’as une onde P ?
Oui, tu remarque qu’il y a des ondes P plus visible en V2, ce n’est pas une trémulation de la ligne de base -> ce n’est pas une FA
3 – Quelle est la fréquence et l’aspect de l’onde P ?
Fréquence < 300 bpm et elles sont plutôt fines -> ce n’est pas du flutter
4 – P/QRS et intervalle RP
P/QRS autour de 1 et intervalle RP long
ça peut être soit une tachycardie atrio-ventriculaire ou tachycardie atriale focale
-> On ne peut faire la distinction il faudra ralentir le patient soit par des manoeuvres vagales ou de l’adénosine
ECG 3 : https://litfl.com/
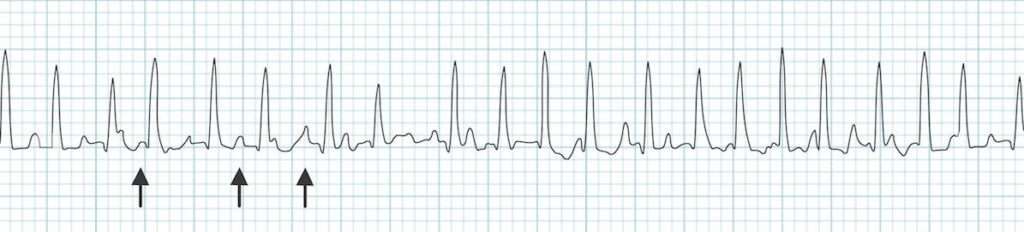
Chaque flèche ici montre une ondes P, chacune des onde P est différente l’une de l’autre
-> Tachycardie atriale multifocale
Aperçu :
Souvent rapide, irrégulière à cause de foyer ectopiques auriculaire multiples. Elle se retrouve souvent chez les patients insuffisants respiratoire : BPCO ou insuffisants cardiaque.
C’est une tachycardie atriale chaotique avec un mixte entre une extrasystole atriale et flutter/FA
Les causes :
Dilatation de l’oreillette droite avec coeur pulmonaire
Hypoxie, hypercapnie
Augmentation de l’activité sympathique (salbutamol, cocaine, amphétamines, théophylline)
Hypokaliémie, Hypomagnésémie
A l’ECG :
– Au moins 3 ondes P avec des morphologies différentes
– Intervalles PP, PR et RR variable avec retour à la ligne isoélectrique entre les onde P (contrairement à la FA)
– Aberrations ventriculaire et parfois aussi ESV
Traitement :
Magnesium IV +/- bêta bloquants si possible
ECG 4 : https://www.e-cardiogram.com
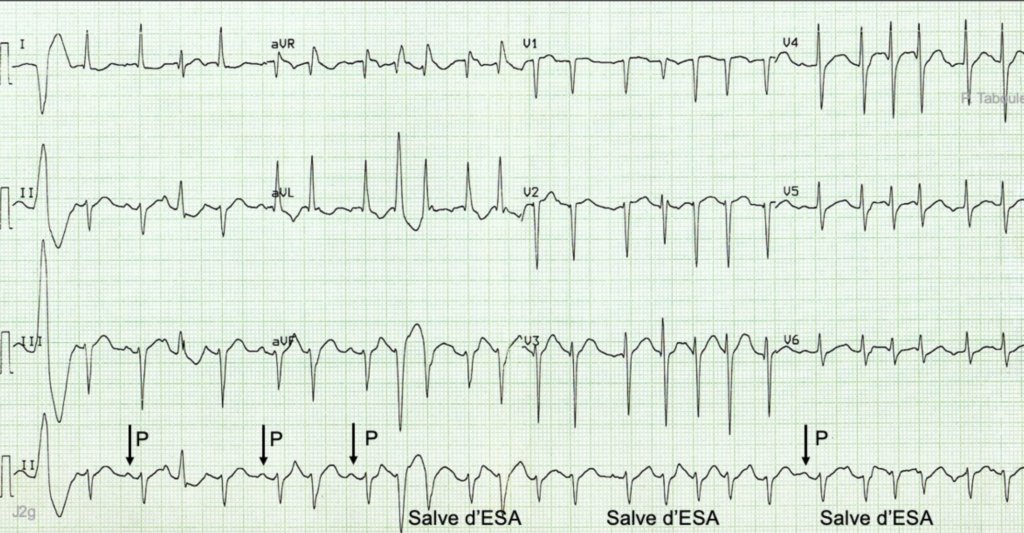
Tachycardie atriale multi-focale avec plusieurs morphologie d’onde P et salves d’ESA + ESV + abbération
3 - Tachycardies atrio-ventriculaires
Trois types de tachycardies atrio-ventriculaires issus du noeud AV :
a) Tachycardie jonctionnelle automatique
b) Tachycardie atrio-ventriculaire par ré-entrée intra-nodale (AVNRT)
c) Tachycardie atrio-ventriculaire par ré-entrée AV (AVRT)
3 a - Tachycardie jonctionnelle automatique
Définition :
Tachycardie à cause d’un hyperautomatisme qui nait de la jonction AV ou du tronc du faisceau de His.
Elle ne nécessite pas de traitement spécifique sauf celui de la cause
Causes :
– Toxicité à la digoxine, Beta agoniste
– Ischémie myocardite, myocardite
– Chirurgie cardiaque
ECG :
– FC entre 100 et 130 bpm habituellement, QRS fins
– Accélération et décélération progressives (warm up, cool down)
ECG 1
Référence : https://www.e-cardiogram.com
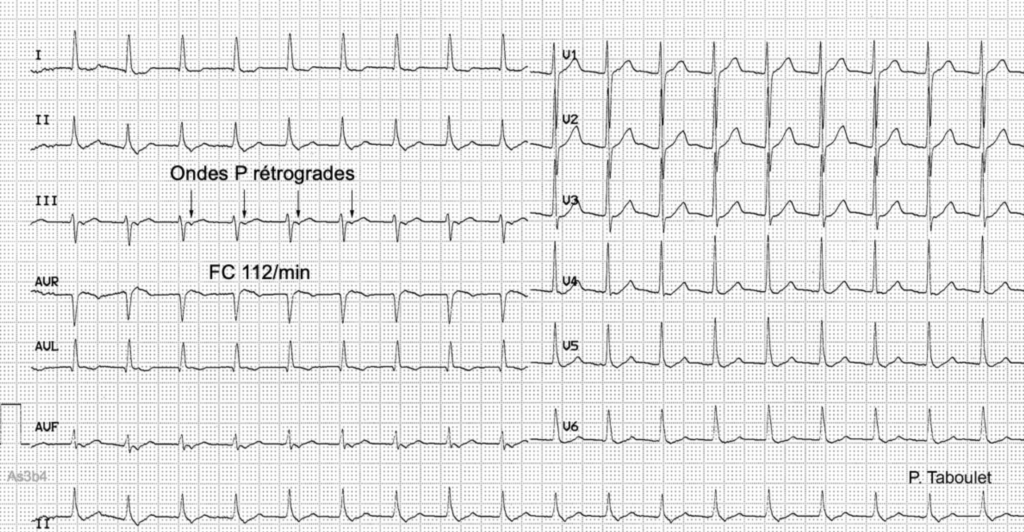
Tu remarques les onde P négatives qui sont collées après les QRS
ECG 2 :
Référence : https://www.e-cardiogram.com/
Ici les ondes P restent collées au QRS mais sont présentent avant le QRS
3 b - Tachycardie atrioventriculaire par réentrée intranodale AVNRT
Définition :
C’est une tachycardie atrioventriculaire jonctionnelle paroxystique causée par une re-entrée intra-nodale.
Cette ré-entrée utilise les portions antérieures et postérieures du noeud AV qui ont des vitesses de conduction différentes, l’influx tourne en boucle dans le noeud AV et active à chaque cycle oreillettes et ventricules.
Mécanisme responsable d’AVNRT ici SLOW-FAST (https://litfl.com)
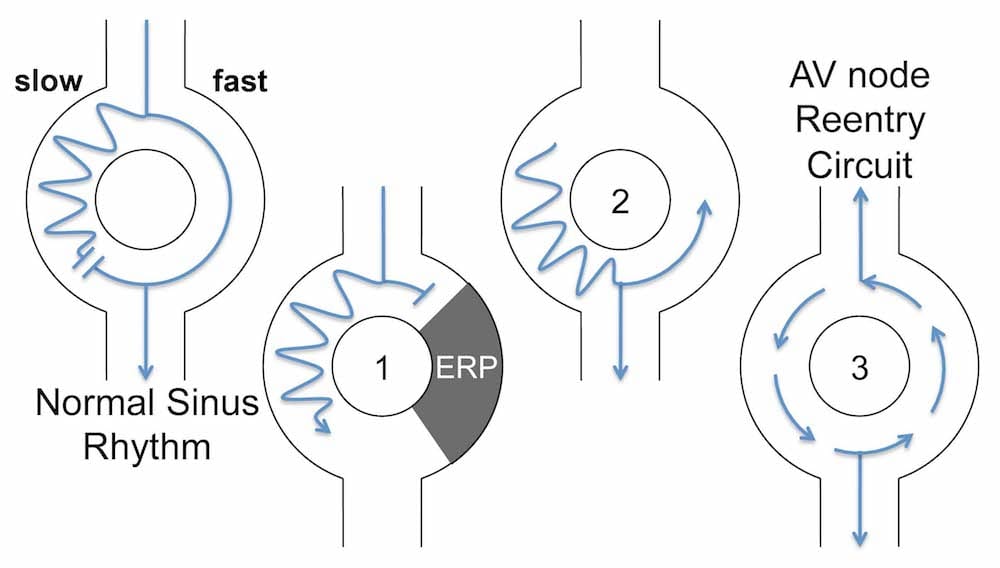
Tout à fait à gauche la première image représente un rythme sinusal normal -> l’impulsion électrique passe par les 2 voies (rapide et lente) en même temps, l’impulsion de la voie rapide va venir annuler l’impulsion de la voie lente.
La période réfractaire de la voie rapide est légèrement plus longue que celle de la voie lente
Voici le mécanisme d’une tachycardie atrio-ventriculaire intranodale SLOW-FAST :
1 – si une extrasystole auriculaire survient durant la période réfractaire de la voie rapide -> l’impulsion va passer par la voie lente
2 – Arrivée à la fin de la voie lente, la voie rapide n’est plus en période réfractaire : elle est alors “vulnérable” perméable à un conduction rétrograde
3 – Se qui crée une boucle continuelle d’activation antérograde des ventricules et retrograde des oreillettes
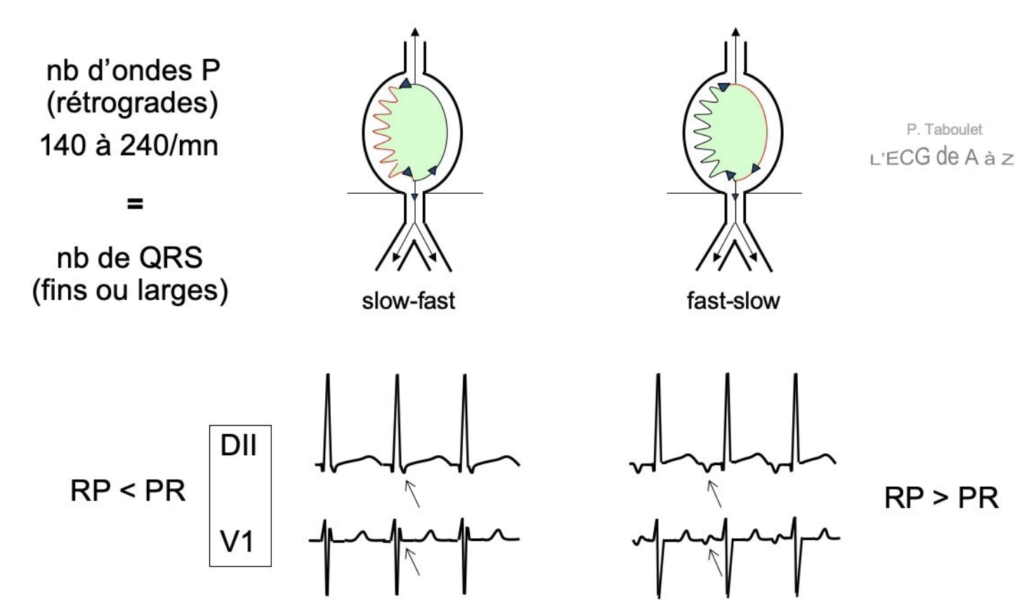
AVNRT SLOW FAST est le plus fréquente, déclenchée par une ESA :
-> On observe une onde P inversée dans les dérivations inférieures avec un RP<PR
AVNRT FAST SLOW est moins fréquent, déclenché plutôt par une ESV :
-> On observe une onde P inversée dans les dérivations inférieurs avec un RP>PR
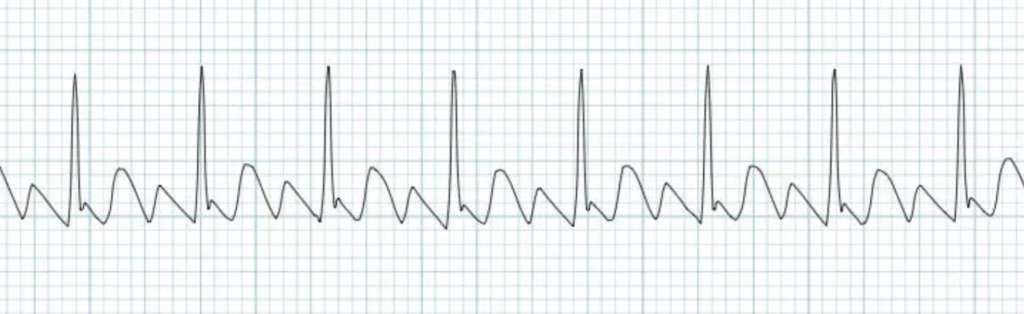
ECG 1 :
Référence : Fox D. Mayo Clinic Proc. 2008
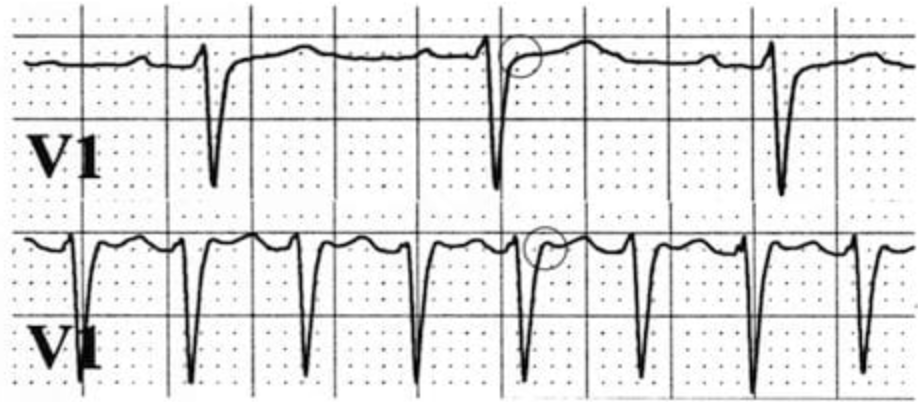
En Haut c’est un tracé d’un rythme sinusal avec une FC normale
En bas c’est tracé d’une tachycardie qu’on va analyser ensemble
-> Remarque t’as une petite encoche qui s’ajoute sur la fin du QRS comme une sorte de pseudo r’-> c’est une onde P -> t’es alors face à une tachycardie atrio-ventriculaire par re-entrée SLOW-FAST
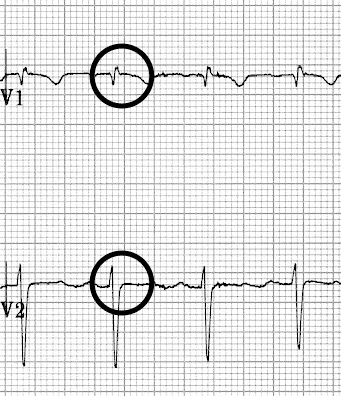
ECG 2 : https://litfl.com
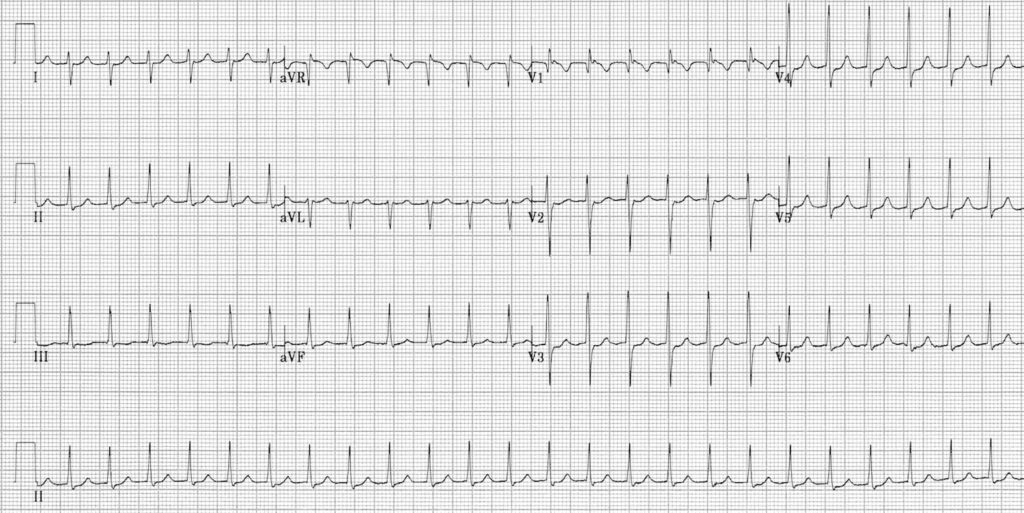
1 – Le patient présente une tachycardie
2 – Comment est le QRS ? FIN
3 – Est-ce régulier ? OUI
4 – Est-ce que tu vois une onde P ? OUI
Ou ça moi, je vois rien ??? et si on zoomait sur V1-2
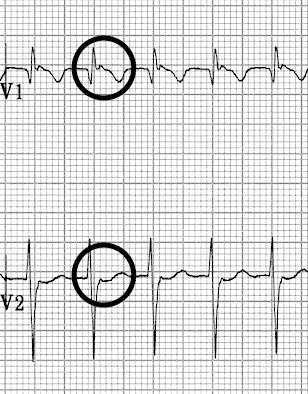
Là tu vois une encoche juste après le QRS, une sorte d’onde R’ -> c’est une onde P
Et si t’es pas encore convaincu -> tu peux essayer de l’Adénosine 6 mg puis 12 mg puis 18 mg et t’auras cet ECG …
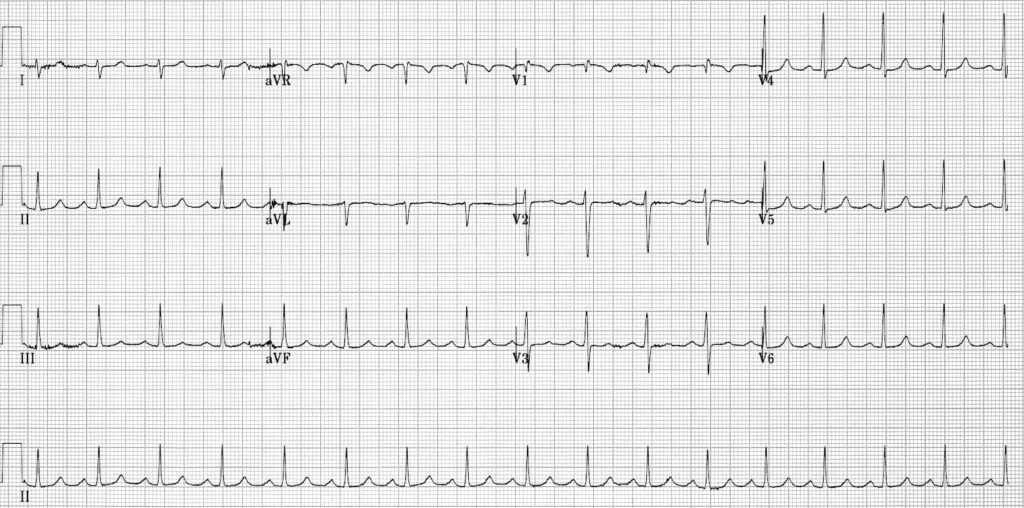
T’as la résolution de la tachycardie avec disparition de cette pseudo onde R’
ECG 3 : https://litfl.com/
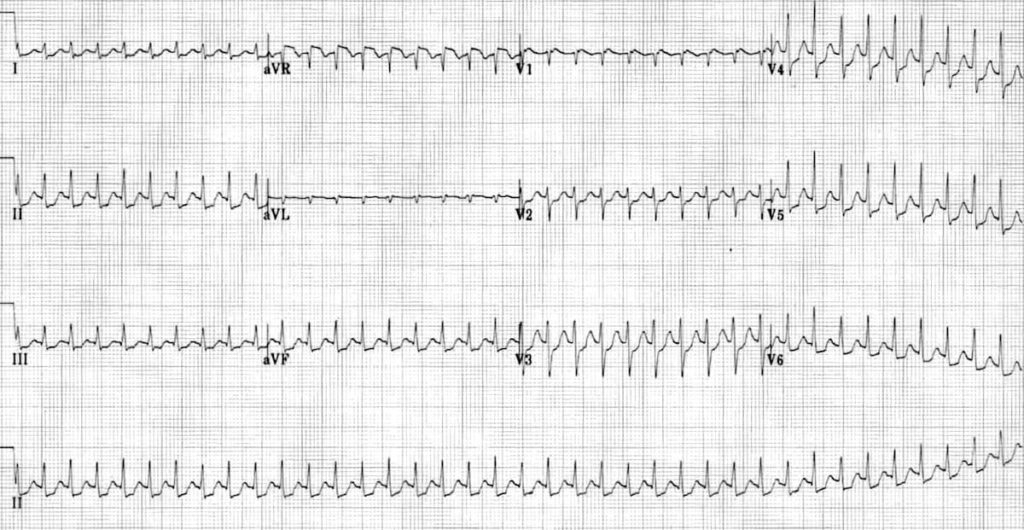
1 – Bon c’est une tachycardie c’est évident
2 – Les QRS sont fins -> supraventriculaire
3 – Recherche l’onde P… Elle est accolée au QRS avec une mini encoche, sorte de pseudo R’ -> AVNRT
4 – T’as également un sous décalage du segment ST diffus avec un ST + en AvR -> pour l’instant il faut juste ralentir, tu donnes l’adénosine
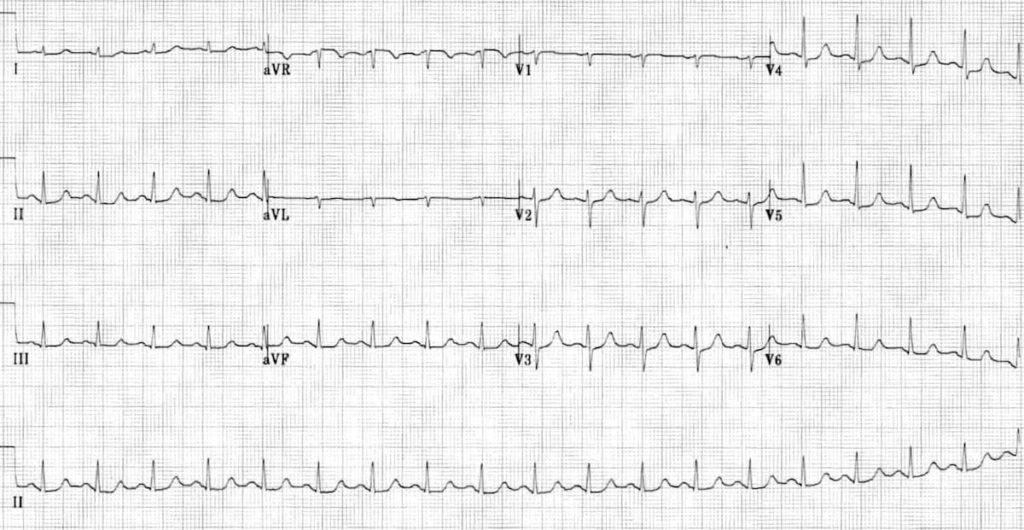
Même patient après adénosine -> il est revenu en rythme sinusal
Remarque : t’as une persistance du sous décalage -> c’est effectivement un syndrome coronarien aigu à prendre en charge comme un ST+ car t’as un sous décalage diffus avec un sus décalage en aVR
ECG 4 : https://litfl.com/
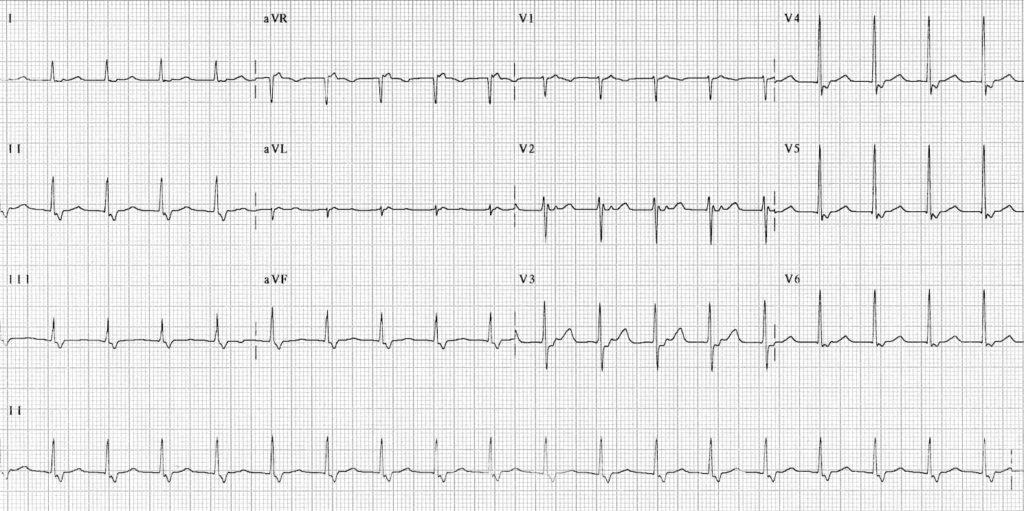
1 – tachycardie à QRS fin -> tachycardie supraventriculaire
2 – onde P sont bien visibles après le QRS avec un RP > PR
3 – C’est soit un AVNRT Fast-Slow ou une AVRT ave c présence d’un faisceau accessoire orthodromique
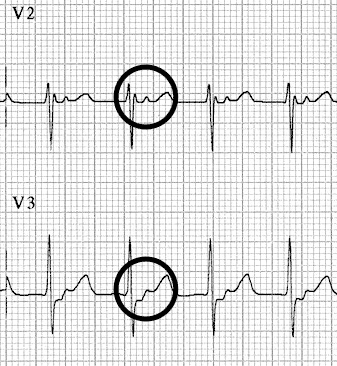
Sur les dérivations V2 et V3 on voit bien les ondes P
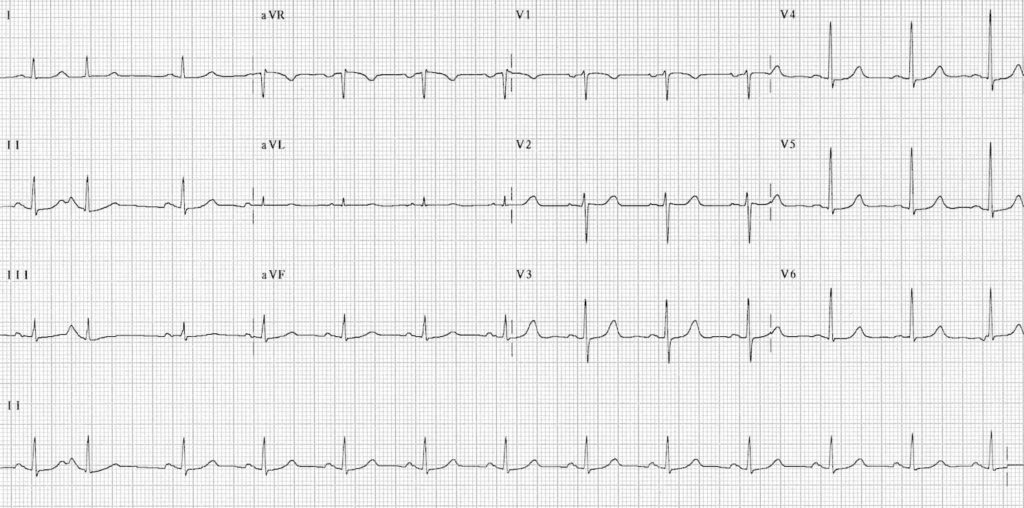
Même patient après résolution de la tachycardie -> il y a pas d’onde delta avec un PR normal -> là on est sûr que les AVNRT
3 c - Tachycardie atrio-ventriculaire par ré-entrée AV
AVRT
Définition :
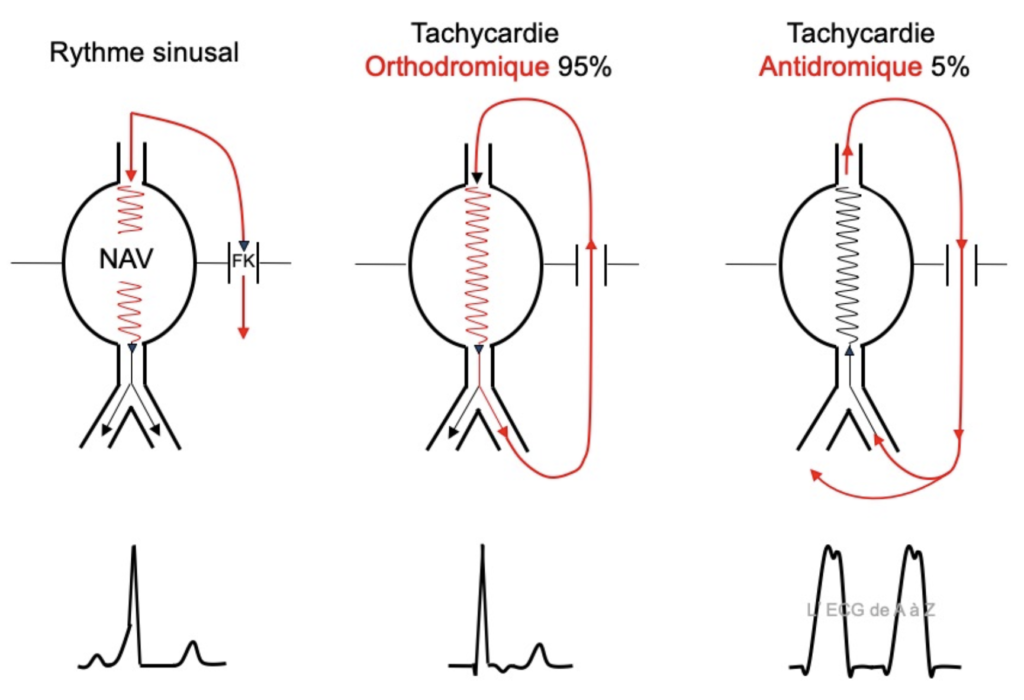
Appelé également syndrome de Wolff-Parkinson-White, c’est la présence d’un faisceau accessoire entre l’oreillette et le ventricule. Ce circuit peut court-circuiter le noeud AV et entrainer une tachycardie. La tachycardie est alors causée par une ré-entrée entre le noeud AV et le faisceau.
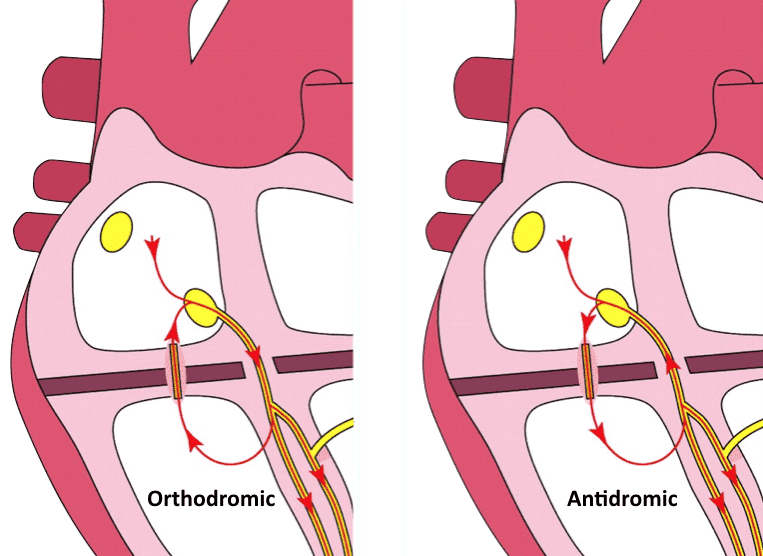
Ce circuit de ré-entrée peut se faire de deux façon
-> Orthodromique 95% : conduction antérograde à travers le noeud AV -> QRS fin (sauf si bloc de branche pré-existant)
-> Antidromique 5% : conduction retrograde à travers le noeud AV -> QRS large peut être difficile à distinguer d’une TV
Le trigger c’est soit une ESA ou une ESV
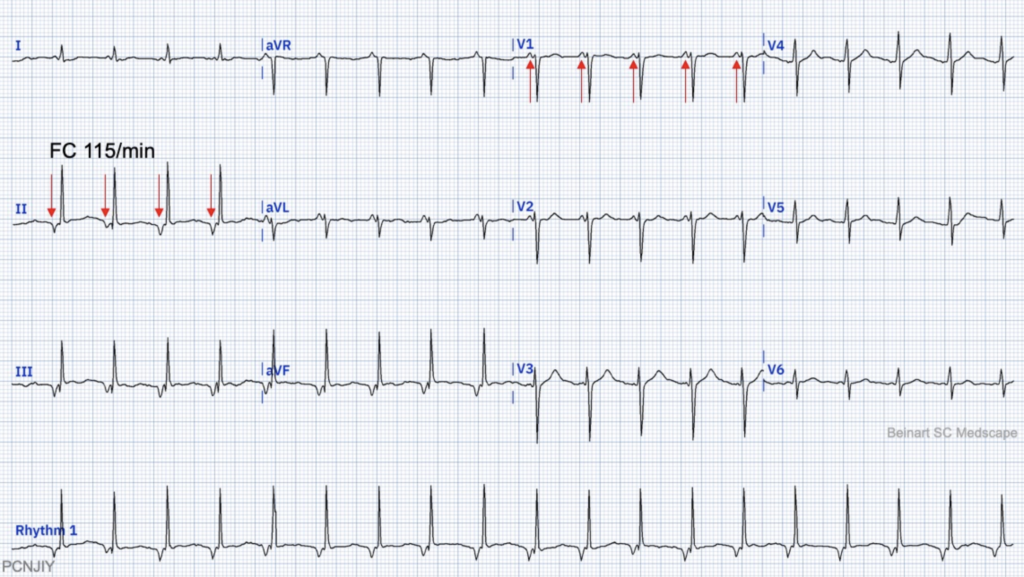
ECG 1 : https://litfl.com/
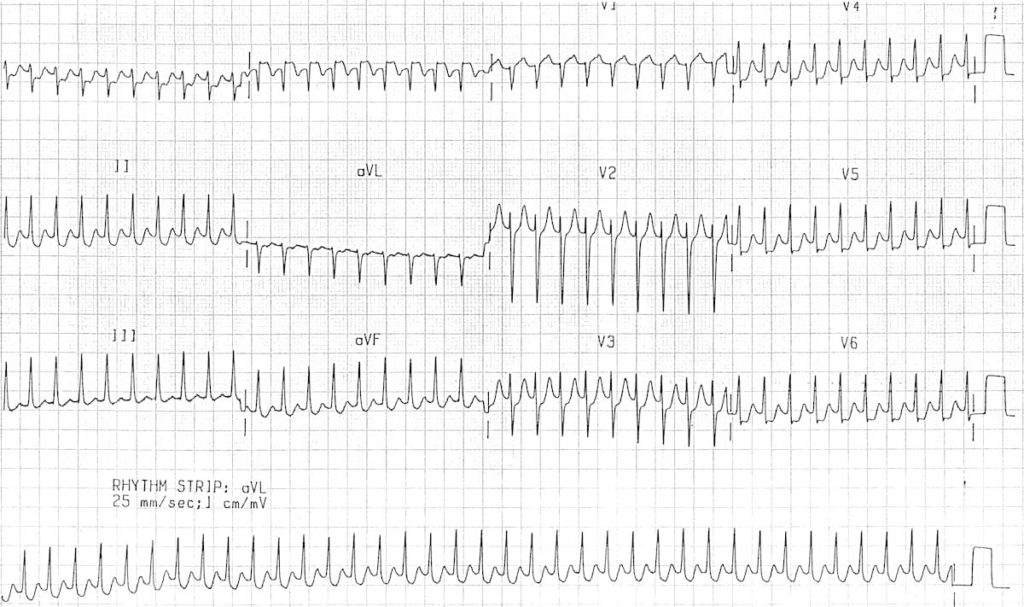
Oui c’est pas évident
C’est une tachycardie supra-ventriculaire, maintenant il faut rechercher l’onde P …
Regarde V1 -> y a une mini encoche après le QRS avec un RP > 70 ms
Donne l’adénosine et …
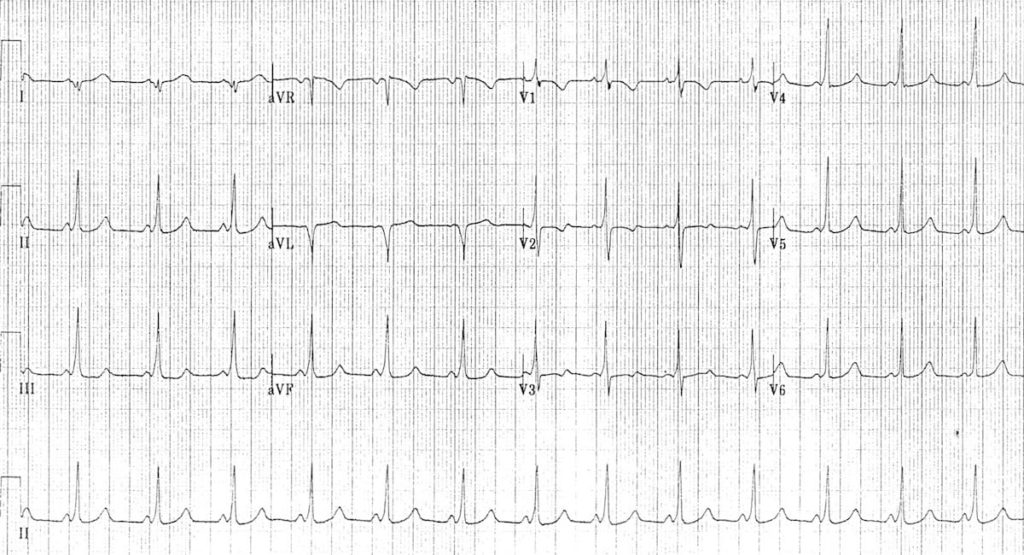
T’as une onde Delta -> y a un faisceau accessoire -> AVRT orthodromique
Un petit truc : remarque que l’onde R est ample en V1-2-3 (dérivations droite) -> le faisceau est probablement à gauche 😉
ECG 2 : https://litfl.com
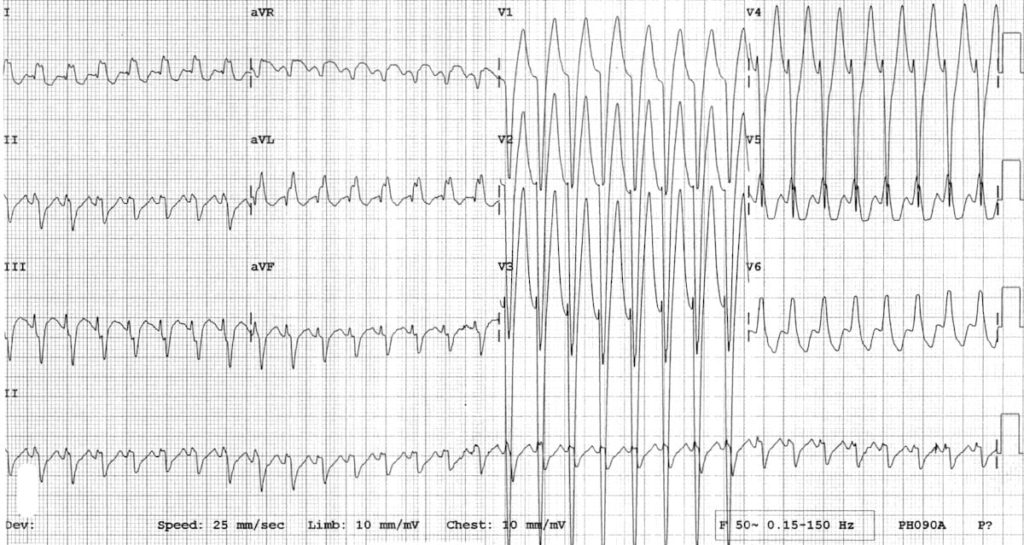
Un enfant de 15 ans avec cet ECG, qu’est ce qu’il a ?
A première vue on peut se dire que c’est une TV
De façon plus générale si t’as un doute par rapport à une TV traite comme tel
Le plus important c’est dévaluer la tolérance hémodynamique -> si ne tolère pas -> tu l’endors et tu choques
Ici c’était une AVRT antidromique